皮膚癌
引言
皮膚癌是香港常見的癌症之一,也是香港第九大常見癌症,當中非黑色素瘤皮膚癌佔皮膚癌總數約 91.7%。2022 年,非黑色素瘤皮膚癌共有 1006 宗新症, 佔本港癌症新症總數的 2.84%。每十萬人中便有 114.9 人患有皮膚癌。
皮膚癌於香港的發病率遠較西方低,但於 2012 年至 2022 年間,本地的新症數目錄得 10.8%的顯著增幅。
雖然皮膚癌的發病率在增加,死亡率卻稍低;這是因為皮膚在身體表面,癌變容易被發現。2022 年,香港共有 29 人死於非色素瘤皮膚癌,佔全部癌症死亡人數的 0.2%。
若發現皮膚上任何不尋常的變化,便應及早求醫。早期發現的皮膚癌治癒機會較大。
什麼是皮膚癌?
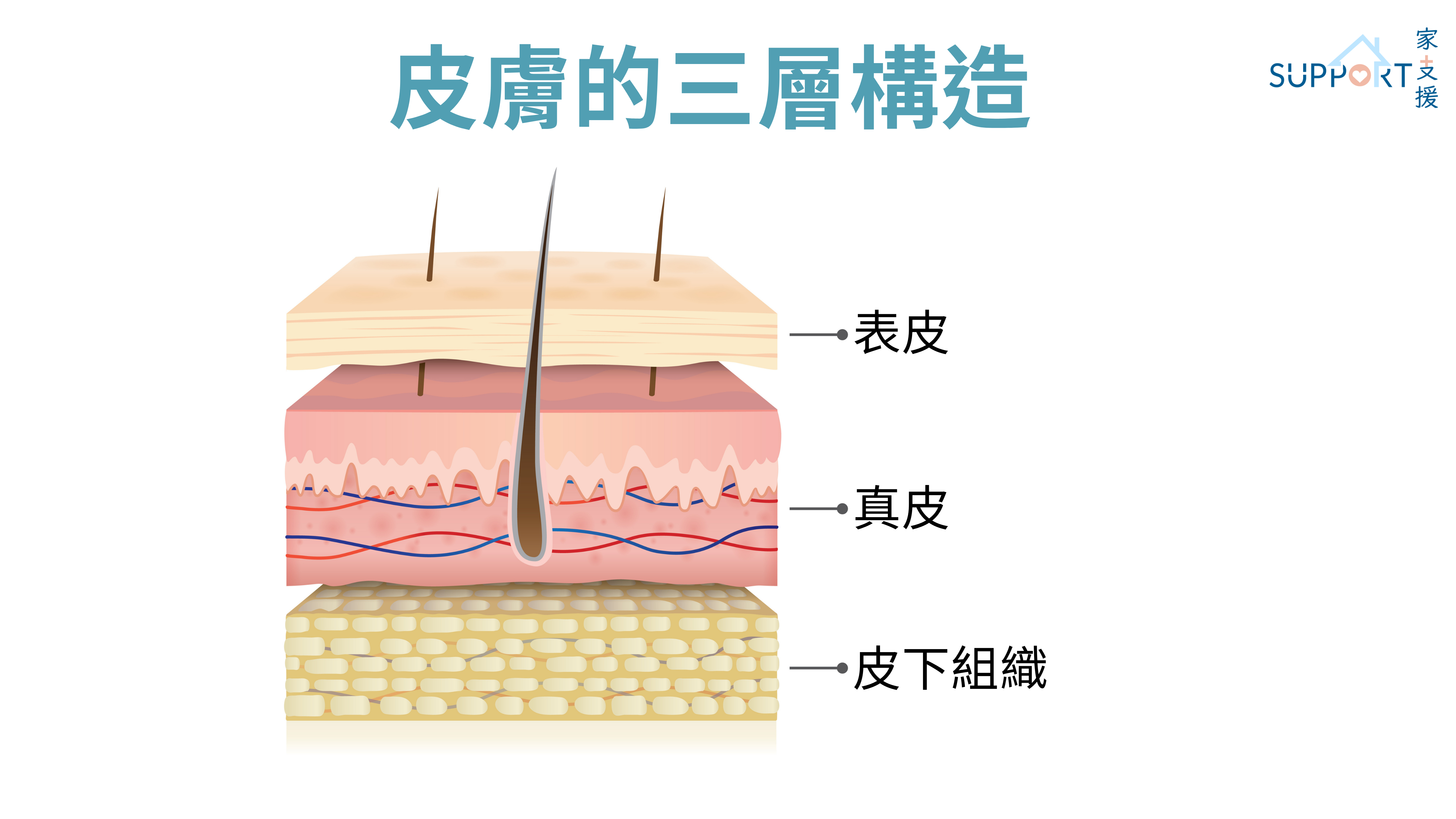
皮膚是身體最大的器官,其結構分為三層:最外層的表皮,深層的真皮及皮下組織。皮膚表皮由三種細胞構成,包括基底細胞、鱗狀細胞及黑色素細胞。皮膚在日常生活中有保護身體免受傷害、透過排汗以降低體溫及防止身體脫水的作用。
皮膚癌主要由紫外線(簡稱UV)引起。紫外線主要來自陽光,其次是健身美容時使用的紫外光燈。紫外線有3種波長(UVA,UVB,UVC),其中UVB是引致基底細胞瘤及鱗狀細胞瘤的主兇,而UVA則大機率引致黑色素瘤癌。人工曬燈床釋放大量UVA,所以引致黑色素瘤癌的風險尤高。
紫外線對皮膚的相關損害會累積,即使表面沒有被曬傷,長年累月接觸陽光仍會令皮膚組織受損。有研究顯示,若皮膚細胞在年幼時受損,成年後仍不加以 保護、繼續曝曬,便會令本已受損的細胞產生癌變。
皮膚癌大多出現於受陽光照射的位置,如臉、唇、頸等。但也有可能出現於手掌、腳掌或腳趾縫等不常接觸陽光的部位。汗腺和毛囊出現的皮膚癌很罕見。不常接觸陽光的部位患上癌症,便可能與遺傳有關。
高危因素
- 身上的痣特別多
- 身上有色斑(稱為日光性角化病)
- 有黑色素瘤癌家族史
- 長時間在烈日下工作
- 經常曝曬,尤其曾曝曬至脫皮
- 經常使用人工曬燈床
- 膚色白晳,較難曬黑但容易灼傷
- 紅髮或金髮,眼睛顏色較淺
- 免疫系統弱,例如曾接受器官移植或愛滋病測試呈陽性反應的人
- 皮膚曾燒傷、受傷或曾接受其他皮膚病的治療,例如需要塗濕疹或牛皮癬藥
- 經常接觸化學致癌物質
種類
皮膚癌可以分為:
- 非黑色素瘤皮膚癌
- 基層細胞瘤
- 鱗狀細胞瘤
- 黑色素瘤皮膚癌
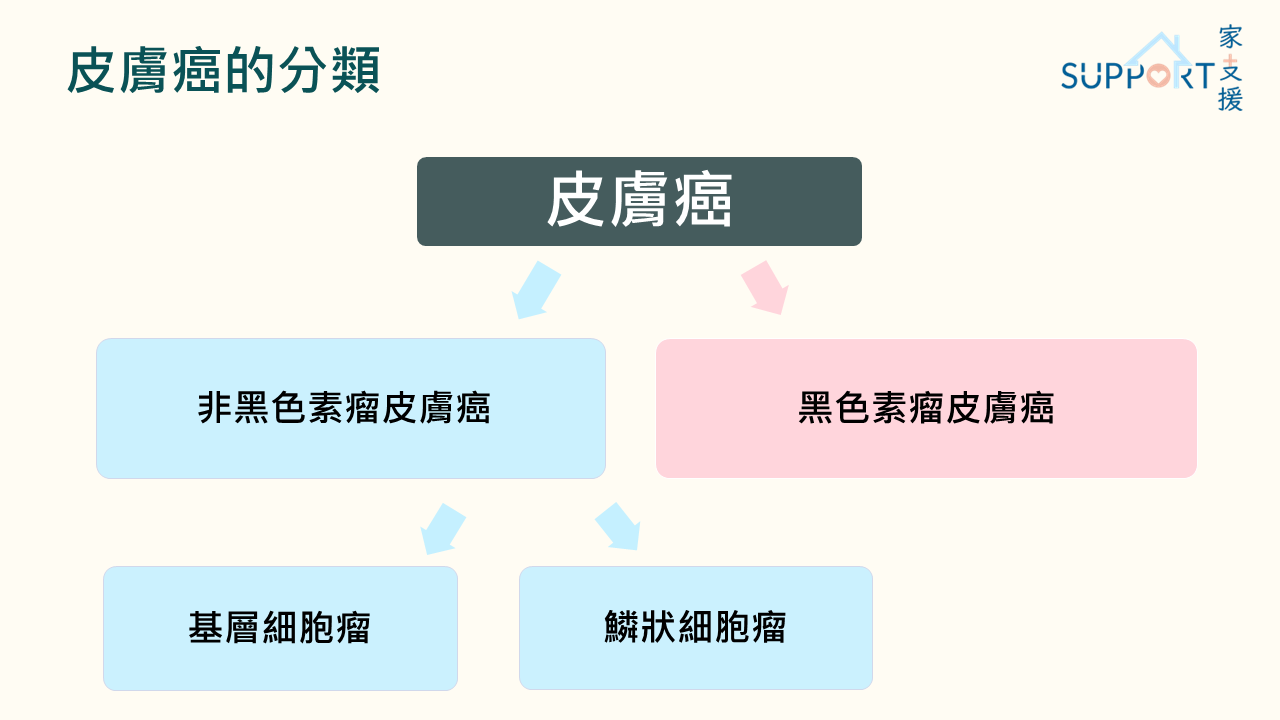
非黑色素瘤皮膚癌
- 非黑色素瘤皮膚癌包括基層細胞瘤及鱗狀細胞瘤。
- 基底細胞癌和鱗狀細胞癌合計佔皮膚癌的98%。
- 非黑色素瘤皮膚癌是白種人最常見的惡性腫瘤。 1999年美國的非黑色素瘤皮膚癌個案約有一百萬宗, 即五名美國人中便有一名患上皮膚癌。
黑色素瘤皮膚癌
- 黑色素瘤是高度惡性皮膚腫瘤,病發於表皮的黑素細胞。
- 這是一種極為危險的皮膚癌,具極迅速的早期擴散。
- 像非黑色素瘤皮膚癌,全球的黑色素瘤發病率正急遽上升。白種人患上此病較黑色人種更為普遍。
病徵
基層細胞瘤
- 最常發生於經常暴露於陽光下的頭頸部位(佔 60-80%),鼻子亦是常見的部位(佔30%)。
- 患者的發病部位常疼痛、流血或結痂,但無法痊癒。患處亦會痕癢、出現看似鱗狀扁平的紅痂及無痛的潰瘍。
- 基層細胞瘤多於原位發病或沿抵抗力較弱的器官生長。其增生慢且絕少擴散,及早發現通常可治愈。
- 原位發病可致感染、壞死和疼痛,並可永久侵害附近器官及組織。
鱗狀細胞瘤
- 約佔皮膚癌的30%。
- 鱗狀細胞瘤多發於過往經照射或燒傷的皮膚,或從癒合較慢的組織演變而成。
- 鱗狀細胞瘤多發生在老年人暴露在陽光下的部位,特別是臉部、手及前臂。大部份個案均出現紅斑、小結節或潰瘍及迅速生長的肉芽。
- 鱗狀細胞瘤增生較慢,不難治理,但須適當處理以防擴散。
- 鱗狀細胞瘤的侵略性較基層細胞瘤高,且常破壞原位組織。擴散可經淋巴管道到附近位置的淋巴結,但較少由原位擴散至遠處的部位,如肺部和骨骼。 一旦出現擴散,患者的預後則較差。
- 因慢性潰瘍引致及發生在嘴唇、 口腔及陰囊的鱗狀細胞瘤較易擴散且造成的傷害較大。
惡性黑色素瘤
- 只佔皮膚癌的2%。
- 常出現於迅速生長成的色素沉著或潰瘍。偶有色素消失。
- 超過 50%的白種女病人於腿部發病,而男性白種病人則主要在軀幹發病。
- 亞洲人的發病部位常見於足底、手掌、甲床或黏膜等位置。
- 黑色素瘤在面部的發生率隨年紀日長而增加,但中年時則多發生在身體其他部位。
- 黑色素瘤通常在早期已有擴散趨勢。擴散至局部的淋巴結及遠程器官如肺、大腦等是非常普遍的。因此及早診斷出黑色素瘤極其重要。
- 其症狀包括:
- 皮膚上出現新的斑塊,和附近的斑點不同
- 患處痕癢、疼痛或發炎
- 傷口長期無法癒合
- 痣或斑點變大、變形或變色
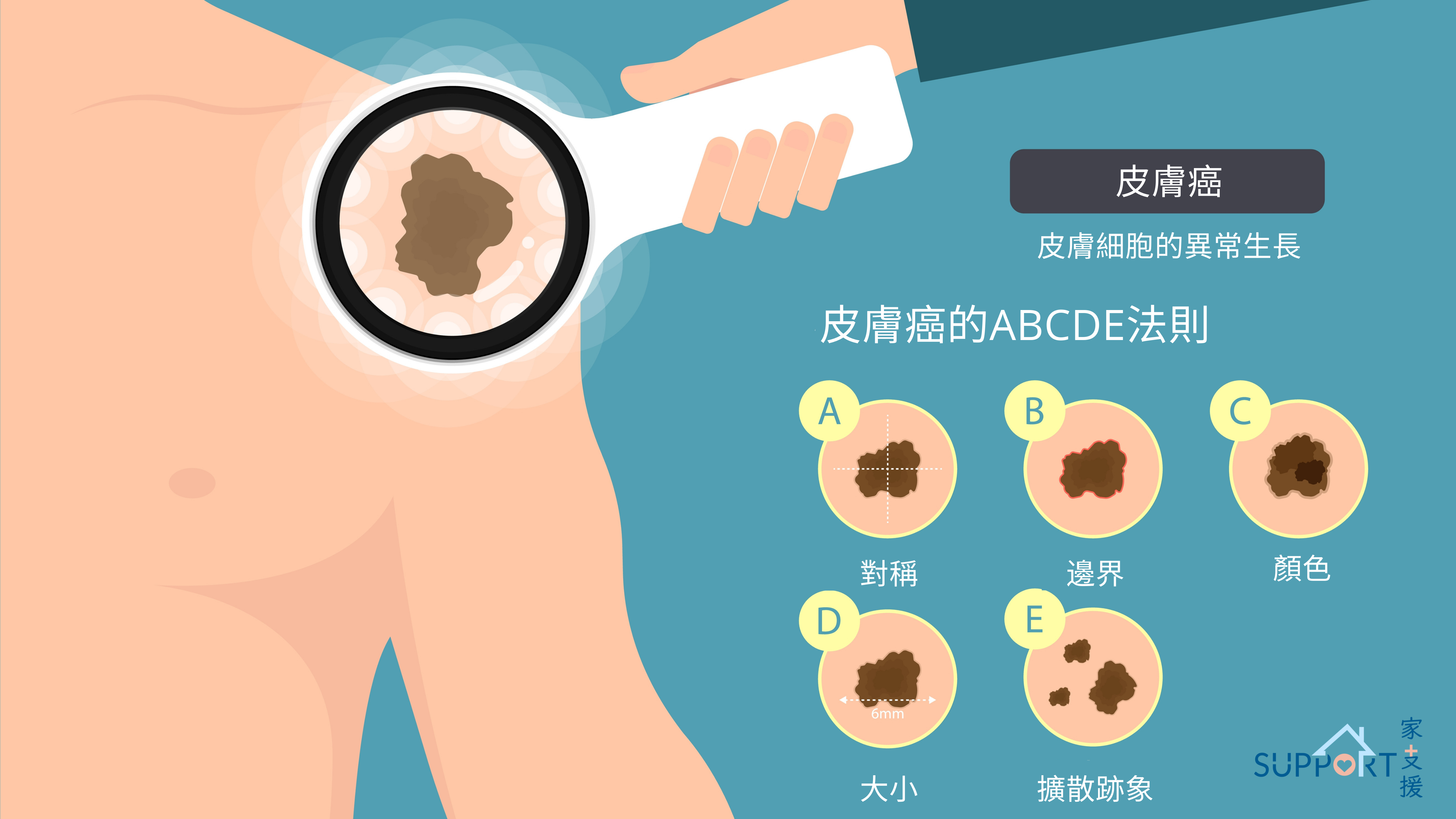
- 身上的痣出現以下情況:
- 外觀不對稱
- 邊界不規則或模糊不清
- 顏色不均勻、深淺不一
- 直徑超過 6 毫米或有變大的情形
- 表面有不規則的隆起現象
診斷
患者需接受活組織切片檢查判斷皮膚癌的屬性。醫生會局部麻醉患處,用小型手術刀切下一小片的組織,再送至化驗室利用顯微鏡分辨增生的細胞是良性或惡性,化驗需時數天至兩星期。
除了要確定癌症的生長位置,醫生也要作進一步檢測判斷其大小、擴散程度。誠然,大部分皮膚癌生於身體表面,增生速度較慢且較少擴散,所以大多無需作深入的測試和分期。
醫生也會用也手輕觸腫瘤附近的淋巴結,檢查是否有腫脹,再根據病人情況考慮進行判斷是否需要進行其他檢查,包括血液檢查、X光和電腦掃描等。
如確診為惡性黑色素瘤,由於癌細胞會生長迅速,患者必須作詳細檢查來確認有否擴散。
分期
黑色素瘤皮膚癌分期
- 第零期
- 又稱為原位癌。癌細胞只生長於表皮層。
- 第0期黑色素瘤的擴散機率極微。
- 第一期
- 第一期黑色素瘤厚度很薄,同時癌細胞只生長於表皮層。
- 醫生會根據第一期黑色素瘤的厚度和皮膚表面的破損程度再區分為兩類:第一期A、 第一期B。
- 第二期
- 第二期黑色素瘤厚度較第一期黑色素瘤厚,癌細胞生長至真皮層和脂肪層。
- 第二期黑色素瘤的擴散機率較高。
- 醫生會根據第二期黑色素瘤的厚度和皮膚表面的破損程度再區分為三類:第二期A、第二期B、第二期C。
- 第三期:
- 第三期黑色素瘤已擴散至鄰近組織,或通過淋巴系統擴散至附近的淋巴結或淋巴管。
- 醫生會根據受黑色素瘤影響的淋巴結大小和數量,原發腫瘤是否有衛星、微衛星和/或轉移性病變,以及在顯微鏡下是否出現潰瘍, 進一步區分為:第三期 A、第三期 B、第三期 C 或第三期 D。
- 第四期:
- 第四期黑色素瘤已通過循環系統擴散至身體其他器官,包括:肺部、肝臟、大腦、骨骼和消化系統。
- 醫生會根據第四期黑色素瘤擴散到的身體部位再區分為四類:M1a、M1b、M1c、M1d。
- M1a:黑色素瘤只擴散至遠處的皮膚或軟組織
- M1b:黑色素瘤已擴散至肺部
- M1c:黑色素瘤已擴散至除中樞神經系統以外的地方
- M1d:黑色素瘤已擴散至中樞神經系統,包括:大腦、脊髓和腦脊液
- 復發性:
- 復發性黑色素瘤指治療後復發的黑色素瘤。
- 醫生會再次為患者進行全面的檢查判斷復發程度。
治療
治療皮膚癌的方法大多為手術切除和放射治療。
基層細胞瘤的治療方法
- 大部份的基層細胞瘤可通過手術切除或配以放射治療根治。
- 放射治療適用於:
- 不適合或不願接受手術的患者
- 腫瘤位於眼瞼、鼻或耳等難以以手術處理的部位
- 對部分年長患者來說,長期控制癌症並減少副作用,比完全根治癌症更重要
- 手術後,有癌細胞殘留的風險,或有高風險癌症癌症復發
- 偶爾用於癌症已擴散至其他部位(如淋巴結或肺部)
- 如患者在治療初期已接受放射治療,通常不能在同一位置重複使用,以免增加嚴重副作用的風險
- 醫生亦會根據患者情況選擇其他治療方法,包括冷凍療法、光動力療法和外用藥物,如 Imiquimod(咪喹莫特), 5-fluorouracil(5-氟尿嘧啶)。
- 由於基層細胞瘤有5-10%的機會於原有部位復發或擴散至新部位,患者接受治療後必須長期覆診。
- 對於晚期並已轉移至附近或遠處的淋巴結和/或器官的基層細胞皮膚癌, 除了手術和放射治療外,可能還需要依次或選擇性地進行全身性治療,如免疫治療(Cemiplimab 西米普利單抗)或標靶治療(Vismodegib 維莫德吉)。
鱗狀細胞瘤的治療方法
- 大部份的皮膚鱗狀細胞瘤,包括小型鱗狀細胞癌,可於早期發現,並透過手術切除和以放射治療治癒。
- 用於治療皮膚基層細胞癌的外用藥物包括 Calcipotriene(鈣泊三醇,維生素 D 的衍生物)、尿素、乳酸或水楊酸(角質溶解劑)、雙氯芬酸 (消炎藥)、三氯醋酸以及類維生素 A 化合物,包括 Acitretin(阿曲 汀) 和 Isotretinoin(異維 A 酸)。
- 雖然鱗狀細胞癌較少會擴散至淋巴結或身體其他部位,但若這情況出現,可能需透過手術切除附近的淋巴結及/或再配以全身性治療包括:
- 標靶治療表皮生長因子受體(Epidermal growth factor receptor, EGFR)抑制劑:
- Cetuximab(西妥昔單抗)
- 免疫治療
- Cemiplimab(西米普利單抗)、Pembrolizumab(匹博利組單抗)、Nivolumab(尼伏人單抗),可單獨使用或與化療鉑類藥物,如 Paclitaxel(紫杉醇)、5-fluorouracil(5-氟尿嘧啶)、 Capecitabine(卡培他濱)同時聯合使用。
- 標靶治療表皮生長因子受體(Epidermal growth factor receptor, EGFR)抑制劑:
- 患者接受治療後必須定期覆診以檢測皮膚癌有否在原有部位復發或擴散至新部位。
黑色素瘤皮膚癌的治療方法
局部黑色素瘤的治療
- 手術
- 以手術切除腫瘤是治療黑色素瘤最主要的治療方案。
- 切除範圍視乎腫瘤的厚度。若切除範圍較大,患者便需要植皮或皮瓣重建手術。
- 部分病人需切除原位黑色素瘤附近的淋巴結以預防復發或擴散。
- 患者接受治療後必須定期覆診,以檢查皮膚癌有否在原有部位復發或擴散至新部位。
- 放射治療
- 對於某些無法進行手術的早期黑色素瘤,可使用體外放射治療 (External beam radiation therapy,EBRT)。
- 對於高風險的局部復發,放射治療可作術後輔助治療。此外,放射治療也可在切除淋巴結的位置,特別是較多淋巴結有癌細胞的地方進行。
- 體外放射治療的副作用:類似曬傷的皮膚問題、膚色轉變、接受治療的地方毛髮掉落、疲勞,如腹部位置接受治療,或會引致噁心。
- 免疫治療
- 使用細胞程式死亡-1 (Programmed death-1)簡稱 PD-1 和細胞毒性 T 淋巴球相關抗原 4(Cytotoxic T Lymphocyte Associated protein-4) 簡稱 CTLA-4 免疫檢查點抑制劑用於手術前和/或後的早期黑色素瘤。
- Pembrolizumab(PD-1 抑制劑),Nivolumab(PD-1 抑制劑) 和 Ipilimumab(伊匹木單抗)(CTLA-4 抑制劑)使白血球能夠識別並攻擊癌細胞,從而降低黑色素瘤患者復發率並提高存活率。
- 新輔助(手術前)治療方案:
- Pembrolizumab
- Nivolumab 和 ipilimumab合併使用
- Nivolumab
- Nivolumab 和 Relatlimab(瑞拉利單抗)合併使用
- 術後輔助治療:
- Nivolumab
- Pembrolizumab
- 服用方法:以靜脈注射進行,每二至六週一次,為期一年
- 副作用:疲勞、咳嗽、噁心、皮疹、食慾不振、便秘、關節疼痛、 腹瀉
- 罕見嚴重副作用:輸注反應(發燒、發冷、臉部潮紅、皮疹、皮膚瘙癢、頭暈、喘鳴和呼吸困難)、自身免疫反應肺部、腸道、肝臟、荷爾蒙分泌腺體、腎臟或其他器官的嚴重甚至危及生命的問題)
- 標靶治療
- BRAF(一種原致癌基因)抑制劑和 MEK(一種蛋白激酶)抑制劑的組合,即 Dabrafenib(達拉非尼)和 Trametinib(曲美替 尼),於術後使用,可降低 BRAFV600 突變患者復發率並提高存活率。
- 服用方法:口服藥丸或膠囊,每日一至二次,為期 12 個月
復發性或轉移性黑色素瘤的治療方法
部分復發的黑色素瘤為遠程擴散,使其死亡率高。
化療
- 對於轉移性黑色素瘤患者,可考慮化療作為第一線治療後的後續治療,通常使用更有效的新型免疫治療和標靶藥物。
- 常用的化療藥物:Dacarbazine(達卡巴仁)、Temozolomide(替莫唑 胺)、Paclitaxel、Carboplatin(卡鉑)
- 然而,化療成效一般,但嚴重副作用多,如脫髮、口腔潰瘍、食慾不振、 噁心和嘔吐、腹瀉或便秘、增加感染風險、易瘀傷或出血、疲倦、周邊神經病變。
- 服用方法:靜脈注射或口服。
標靶治療
1. BRAF 抑制劑如 Vemurafenib (維莫非尼), Dabrafenib 和 Encorafenib( 康奈非尼 ):
- 亞洲人中,四份一的黑色素瘤患者帶有 BRAF 基因突變。這類患者可使用 BRAF 抑制劑 Vemurafenib , Dabrafenib 和 Encorafenib 令癌細胞迅速萎縮及減慢黑色素瘤的生長,甚至可幫助延長部份患者的壽命。因此, 轉移性黑色素瘤患者於治療前需通過基因測試出 BRAF V600 突變才可用藥。
- 服用方法:口服藥丸或膠囊,每天服用 1 至 2 次。
- 常見副作用有皮膚增厚、皮疹、痕癢、光敏反應、頭痛、發燒、關節痛、疲乏、脫髮及噁心。
- 不常見但嚴重的副作用有心律不正、肝病、腎衰竭、嚴重過敏反應、嚴重皮膚或眼部問題及血糖水平上升。有些患者用藥後會誘發新的鱗狀細胞瘤,不過相對黑色素瘤而言,鱗狀細胞瘤一般較輕微且能以手術方式切除。
2. MEK 抑制藥如 Trametinib:
- 由於 MEK 基因會聯合 BRAF 基因令癌細胞增生,MEK 抑制劑如 Trametinib 能有效抑制帶有 BRAF V600E 基因突變的黑色素瘤患者。
- 服用方法:口服藥丸或膠囊,每天服用 1 至 2 次。
- 常見副作用:皮疹、噁心、腹瀉、水腫及光敏反應。
- 罕見但嚴重副作用有心臟受損、大量出血、失明、肺部問題及皮膚感染。
- MEK 抑制藥和 BRAF V600 抑制藥普遍會併用,一方面成效更持久,另 一方面副作用(如增加患上其他皮膚癌類型的機會)亦較少。
- Dabrafenib 和 Trametinib
- Encorafenib 和 Binimetinib (比美替尼)
3. 其他標靶治療
- 少部分轉移性黑色素瘤患者帶有以下基因突變,可透過相應標靶治療進行治療:
|
突變類型 |
標靶治療藥物 |
|
BRAF 融合及非V600突變 |
Trametinib(曲美替尼) |
|
C-KIT 基因突變 |
|
|
NRAS 突變 |
Binimetinib (比美替尼 ) |
|
ALK 融合 |
|
|
ROS1 融合 |
|
|
NTRK 融合 |
|
免疫治療
- 常用的「免疫檢查點抑制劑」包括 PD-L1 抑制劑和 CTLA-4 抑制劑,對 治療晚期黑色素瘤有顯著的成效。
- Pembrolizumab(PD-1 抑制劑)、Nivolumab(PD-1 抑制劑)、 Atezolizumab(阿替利組單抗) (PD-L1 抑制劑)和 Ipilimumab (CTLA-4 抑制劑)能令白血球識別黑色素瘤癌細胞並對其進行攻擊,藉 此延長黑色素瘤患者的壽命。
- 一線治療方案:
- Nivolumab 和 Ipilimumab 聯合治療
- Pembrolizumab ± Ipilimumab
- Nivolumab
- 後續治療方案:
- Ipilimumab
- Pembrolizumab 和多激酶抑制劑:Lenvatinib(樂伐替尼)聯合治療
- 服用方法: 治療以靜脈注射方式進行,每兩至三星期一次。
- 副作用:免疫檢查點抑制劑的副作用比老一代藥物少,但其中的副作用包 括疲乏、咳嗽、噁心、皮疹、痕癢、 食慾不振、便秘、關節痛和腹瀉。
- 嚴重副作用並不常見, 由於免疫療法是靠重啟身體的自我防禦機制來對抗癌細胞,有可能促使免疫系統攻擊身體其他器官和組織,導致嚴重甚至於致命的肺部、腸道、肝臟、腎臟、內分泌腺及其他器官問題。
放射治療
紓緩性放射治療可為晚期黑色素瘤患者紓緩疼痛或控制出血等情況。此治療不能治癒癌症,但可暫時縮小腫瘤或減緩腫瘤生長,幫助控制症狀。
預防
- 研究顯示80%的皮膚癌是可透過防曬措施預防。80%由陽光導致的皮膚損傷在18歲前已形成,因此防曬應從小開始。

- 一歲以下的嬰兒絕不應直接曬太陽。
- 不應照曬室內太陽燈。
- 上午十一時至下午三時期間的紫外光最具損害性,應避免在以上時段進行長時間的戶外活動。皮膚白晢者,正午於陽光下暴曬少於15分鐘已有可能曬傷皮膚。參與戶外活動時應穿上防護服裝,如:長袖襯衣、褲子、 闊邊帽子;有需要時配戴太陽眼鏡。
- 盡可能在參與戶外活動時,在外露的皮膚上塗抹防曬指數(SPF)至少15及PA++的防曬產品,以避免皮膚受UVA和UVB的傷害。
- 防曬指數SPF指該防曬產品防護紫外線B的能力,數值越高,防護能力越強。
- SPF = 皮膚塗上防曬產品後經紫外線B照射引致皮膚變紅的時間/皮膚沒有塗上防曬產品經紫外線B照射引致皮膚變紅的時間
- 防曬指數SPF15可阻擋93%UVB;防曬指數SPF30可阻擋97%紫外線B。
- PA值指該防曬產品防護UVA的能力,+號越多,防護能力越強。
- 塗防曬乳液的要訣:
- 應使用一茶匙的防曬霜塗抹面部及30毫升的防曬霜塗抹全身
- 使用足夠份量的SPF15或SPF30防曬霜比使用薄薄一層的SPF60或100防曬霜更有效
- 應在曬太陽三十分鐘前塗抹防曬霜
- 在陽光下游泳亦應該塗上防曬
- 若需長時間進行戶外活動,應每兩小時再塗抹防曬霜。
- 游泳後或冒汗後亦應再塗抹防曬霜
- 即使塗上防曬霜都不應長時間在猛烈陽光下停留,應盡快避到有遮蔭的地方
參考
NCCN患者指南:基層細胞皮膚癌(2022年)
NCCN患者指南:黑色素瘤(2024年)
NCCN指南:基層底細胞皮膚癌(2025年1月版本)
NCCN指南,黑色素瘤:皮膚(2025年1月版本)
NCCN指南,黑色素瘤:葡萄膜(2025年1月版本)
NCCN指南:鱗狀細胞皮膚癌(2025年1月版本)
感謝香港大學李嘉誠醫學院醫科生黃馨慧小姐(M25)、李容博先生(M25)及香港大學臨床腫瘤科陳穎樂醫生撰寫及審閱本頁內容。
最後更新日期:2025年1月19日

